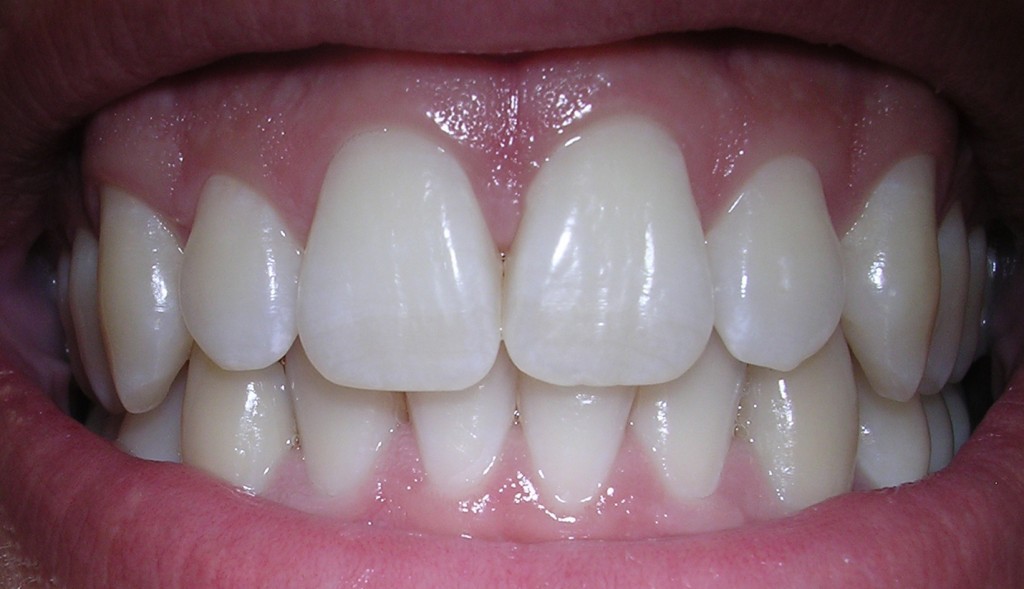
Tanden kunnen nu gekweekt worden
Tanden blijven een zorg. Tandheelkunde is verre van volmaakt. De combinatie van levend weefsel en dood materiaal is altijd ongemakkelijk geweest. Zelfs de beste materialen voor vulling veranderen niet mee met de tanden. Nu is er een oplossing die gebruik maakt van stamcellen.
Tandreparatie gebrekkig
Alle materialen om gaten in tanden mee te vullen kennen nadelen. Goud is duur en te zacht. Amalgaam kan het zeer giftige kwik uitscheiden, en geeft een onaangename schok als je op een stukje metaal bijt. De nieuwere materialen porselein en composiet kennen deze nadelen niet, maar groeien niet mee met de tand. Het gevolg: na een paar jaar gaan vullingen los zitten, het gat moet verder worden uitgeboord en de tandafbraak zet verder door. Ook niet onbelangrijk: dit betekent voortdurende bezoeken aan de tandarts. Vooral bij de armere bevolkingsgroepen in Nederland die zich geen tandarts kunnen veroorloven, is tandbederf een steeds groter probleem.
Deze kunnen zich al helemaal geen kronen veroorloven. Kronen voldoen (iets)beter dan vullingen en andere tandprotheses, maar zijn duur en kennen weer andere nadelen. Kortom: wat we nodig hebben is iets dat even goed is als een echte, natuurlijke tand. Een levende tand dus.
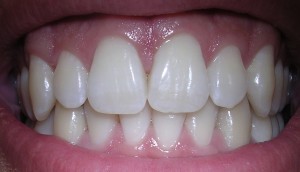
Natuurlijke genezing van tanden
Onze tanden kunnen zichzelf in beperkte mate repareren. Als de pulpa, het levende binnenste van een tand, wordt blootgesteld, vormen zich beenstamcellen (mesenchymatische stamcellen) die zich ontwikkelen tot de meer gespecialiseerde odontoblasten. Deze vormen tandbeen, dentine. Hier bovenop vormt zich tandglazuur.
helaas werkt dit systeem alleen maar op kleine schaal. Ontstaan er echt zware beschadigingen aan tanden, dan kunnen deze zichzelf niet mer herstellen. Er ontstaat een permanent gat, met als uiteindelijk gevolg verlies van de tand of erger, zoals een kaakontsteking. De tandheelkunde van nu is in staat om dit probleem voor een groot deel op te lossen.Althans: uit te stellen,want tandbederf is uiteindelijk onomkeerbaar.
Gekweekte tanden
In een experiment op muizen zijn onderzoekers er nu in geslaagd om dit proces op te wekken in een sponsje van collageen,een biologisch afbreekbaar materiaal. Hierin brachten ze glycogen synthase kinase (GSK-3) antagonisten aan.De GSK-3 antagonisten die ze kozen zijn vrij eenvoudige, kleine moleculen. Door deze prikkel migreerden er mesenchymatische stamcellen van de muis naar de spons. Deze ontwikkelden zich tot odontoblasten, die dentine begonnen te vormen terwijl de draagstructuur oploste. Het resultaat was een nieuwe, natuurlijke tand.
Vervolgonderzoek
Muizentanden zijn vanzelfsprekend maar klein, rond een millimeter. Het is dus niet zonder meer zeker dat deze techniek is toe te passen op de veel grotere tanden van mensen. Vandaar dat de onderzoekers nu een vervolgonderzoek uitvoeren op veel grotere ratten, dieren die qua grootte iets meer de mens benaderen.